Erupsi obat
Dalam kedokteran, erupsi obat adalah efek samping obat yang tidak diinginkan pada kulit. Sebagian besar reaksi kulit yang dipicu oleh obat bersifat ringan dan menghilang ketika obat yang mengganggu berhenti digunakan.[1] Ini disebut erupsi obat "sederhana". Namun, erupsi obat yang lebih serius mungkin berkaitan dengan luka pada organ seperti kerusakan hati atau ginjal, erupsi obat ini dikategorikan "kompleks".[2] Obat-obatan juga dapat menyebabkan perubahan rambut dan kuku, memengaruhi selaput lendir, atau menyebabkan gatal-gatal tanpa perubahan kulit yang tampak.[3]
| Erupsi obat | |
|---|---|
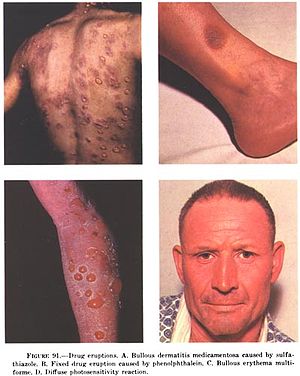 | |
| Contoh erupsi obat: (A) dermatitis Bullous yang disebabkan oleh sulfatiazol; (B) erupsi obat tetap yang disebabkan oleh fenolftalein; (C) eritema multiforme Bullous (D) reaksi fotosensitivititas difus. | |
| Informasi umum | |
| Spesialisasi | Dermatologi |
Penggunaan obat-obatan dan produk biofarmasi sintetis dalam pengobatan telah merevolusi kesehatan manusia, memperpanjang usia harapan hidup. Sebagai akibatnya, rata-rata manusia dewasa terpapar sejumlah besar obat selama periode perawatan yang lebih lama sepanjang hidup.[4] Kenaikan penggunaan farmasi yang belum pernah terjadi ini telah menyebabkan peningkatan jumlah reaksi merugikan obat yang teramati.[4]
Ada dua kategori besar efek samping obat yang tidak diinginkan. Reaksi tipe A adalah efek samping obat yang diketahui, sebagian besar dapat diprediksi, dan disebut sebagai farmatoksikologis.[5] Sedangkan reaksi tipe B atau hipersensitivitas sering dimediasi oleh imun dan muncul kembali dengan adanya paparan berulang dosis normal obat yang diberikan.[5] Tidak seperti reaksi tipe A, mekanisme reaksi tipe B atau hipersensitivitas tidak sepenuhnya jelas. Namun, ada interaksi yang kompleks antara genetika yang diwarisi oleh pasien, farmakotoksikologi obat, dan respons imun yang pada akhirnya menimbulkan manifestasi erupsi obat.[5]
Karena manifestasi erupsi obat bersifat kompleks dan sangat individual, ada banyak subbidang kedokteran yang mempelajari fenomena ini. Misalnya, bidang farmakogenomik bertujuan untuk mencegah terjadinya reaksi merugikan obat yang parah dengan menganalisis risiko genetika yang diwarisi oleh seseorang.[6] Ada contoh klinis alel genetik turunan yang diketahui memprediksi hipersensitivitas obat dan digunakan untuk pengujian diagnostik.[6]
Klasifikasi
suntingBeberapa contoh erupsi obat yang paling parah dan mengancam nyawa yaitu eritema multiforme, sindrom Stevens–Johnson (SJS), nekrolisis epidermal toksik (toxic epidermal necrolysis [TEN]), vaskulitis hipersensitivitas, sindrom hipersensitivitas induksi obat (drug induced hypersensitivity syndrome [DIHS]), eritroderma dan acute generalized exanthematous pustulosis (AGEP).[4] Erupsi obat pada kulit yang parah dikategorikan sebagai reaksi hipersensitivitas dan termediasi imun. Ada empat jenis reaksi hipersensitivitas dan banyak obat dapat menyebabkan satu atau lebih reaksi hipersensitivitas.[4]
| Reaksi | Deskripsi | Mediator | Mekanisme | Fenotip klinis |
|---|---|---|---|---|
| Tipe I | Langsung | IgE | antigen berikatan dengan sel mast/
reseptor permukaan basofil |
Urtikaria, anafilaksis,
angioedema |
| TypeII | Termediasi oleh antibodi | IgM, IgG | antibodi mengikat antigen yang mengarah ke
lisis sel yang dipacu oleh komplemen |
trombositopenia yang terinduksi obat,
anemia hemolitik, Goodpasture, vaskulitis ANCA |
| Tipe III | Kompleks imun | IgM, IgG, IgA | deposito kompleks antigen-antibodi
dalam jaringan-memicu perekrutan leukosit |
Serum sickness, Purpura Henoch-Schonlein |
| Tipe IV | Jenis yang tertunda | Limfosit T | Sel T yang diaktivasi menghasilkan sitokin yang menyebabkan
peradangan yang menghasilkan kerusakan jaringan |
Reaksi obat dengan eosinofilia dan gejala sistemik (yaitu. sindrom DRESS atau DIHS), SJS, TEN, <i>acute generalized exanthematous pustulosis</i> |
Menurut penampilan
suntingJenis erupsi yang paling umum adalah morbiliformis (menyerupai campak) atau ruam eritematosa (sekitar 90% kasus).[7] Yang kurang umum, ia juga dapat berupa urticarial, papulosquamous, pustular, purpura, bulosa (dengan lepuh) atau lichenoid.[3] Angioedema juga dapat disebabkan oleh obat (terutama, oleh angiotensin converting enzyme inhibitor).
Menurut mekanisme
suntingMekanisme yang mendasari dapat bersifat imunologis (seperti pada alergi obat) atau nonimunologis (misalnya, pada fotodermatitis atau sebagai efek samping antikoagulan). Erupsi obat tetap adalah istilah untuk erupsi obat yang terjadi pada area kulit yang sama setiap kali seseorang terkena obat. Erupsi dapat sering terjadi untuk obat tertentu (misalnya fenitoin[8]), atau sangat jarang (misalnya sindrom Sweet yang mengikuti pemberian faktor stimulan koloni[9]).
Menurut obat
suntingPenyebab dapat berupa obat resep atau bebas.
Contoh obat yang umum menyebabkan erupsi obat adalah antibiotik dan antimikroba lain, obat sulfa, antiinflamasi nonsteroid (NSAID), sediaan biofarmasi, agen kemoterapi, antikonvulsan, dan psikotropika. Contoh umum termasuk fotodermatitis karena NSAID lokal (seperti piroksikam) atau antibiotik (seperti minosiklin), erupsi obat tetap akibat parasetamol atau NSAID (Ibuprofen), dan ruam setelah pemberian ampisilin dalam kasus mononukleosis.[2]
Obat-obatan tertentu kurang cenderung menyebabkan erupsi obat (diperkirakan ≤3 per 1000 pasien yang terpapar). Mereka antara lain digoksin, aluminium hidroksida, multivitamin, parasetamol, bisakodil, aspirin, tiamin, prednison, atropin, kodein, hidroklorotiazid, morfin, insulin, warfarin, dan spironolakton.[2]
Uji skrining dan diagnosis
suntingErupsi obat didiagnosis terutama dari riwayat kesehatan dan pemeriksaan klinis. Namun, kasus ini dapat menyerupai berbagai kondisi lain sehingga menunda diagnosis (misalnya, lupus eritematosus yang terinduksi obat, atau ruam seperti jerawat yang disebabkan oleh erlotinib). Biopsi kulit, tes darah, atau ujiimunologi juga dapat digunakan.
Reaksi obat memiliki waktu yang karakteristik. Waktu khas yang dibutuhkan hingga ruam muncul setelah pemaparan terhadap obat dapat membantu mengategorikan jenis reaksi. Misalnya, acute generalized exanthematous pustulosis biasanya terjadi dalam waktu 4 hari dari awal penggunaan pengobatan. Reaksi obat dengan eosinofilia dan gejala sistemik biasanya terjadi antara 15 dan 40 hari setelah paparan. TEN dan SJS biasanya muncul 7-21 hari setelah paparan. Anafilaksis terjadi dalam beberapa menit. Erupsi ekantematous sederhana terjadi antara 4 dan 14 hari setelah paparan.[2]
TEN dan SJS adalah reaksi obat pada kulit dengan sifat parah pada kulit dan membran mukosa. Untuk secara akurat mendiagnosis kondisi ini, riwayat obat yang rinci adalah penting.[4] Sering kali, beberapa obat dapat menjadi penyebab dan uji alergi dapat membantu.[4] Obat sulfa terkenal menginduksi TEN atau SJS pada orang tertentu. Misalnya, pasien HIV memiliki peningkatan kejadian SJS atau TEN dibandingkan dengan populasi umum dan telah ditemukan mengekspresikan sedikit enzim pemetabolisme obat yang bertanggung jawab untuk detoksifikasi obat sulfa .[5] Genetika memainkan peran penting dalam predisposisi populasi tertentu untuk TEN dan SJS. Maka, ada beberapa uji skrining genetika yang direkomendasikan oleh FDA untuk obat dan populasi etnis tertentu untuk mencegah erupsi obat.[5] Contoh yang paling terkenal adalah hipersensitivitas karbamezepin (antikonvulsan yang digunakan untuk mengobati kejang) yang terkait dengan adanya alel genetik HLA-B*5801 di populasi Asia.[6]
| Obat | Alel | Populasi | Sindrom klinis | Uji farmakogenetik yang direkomendasikan oleh FDA |
|---|---|---|---|---|
| Abakavir | HLA-B*5701 | AS bangsa Eropa
AS bangsa Afrika Australia |
DIHS | Ada |
| Alopurinol | HLA-B*5801 | Han, Korea,
Thailand, Eropa |
SJS, TEN, DIHS | Tidak ada |
| Karbamezepin | HLA-B*1502 | Han, Thailand,
Malaysia,Korea |
SJS, TEN | Ada |
| Dapson | HLA-B*1301 | Cina | DIHS | Tidak ada |
| Lamotrigin | HLA-B*38
HLA-B*1502 |
Eropa,
Han |
SJS, TEN | Tidak ada rekomendasi tersedia |
| Metazolamid | HLA-B*5901 | Korea | SJS, TEN | Tidak ada |
| Fenitoin | HLA-B*1502 | Thailand, Han | SJS, TEN | Peringatan |
DIHS adalah erupsi yang onsetnya tertunda, sering terjadi beberapa pekan sampai 3 bulan setelah inisiasi obat.[2] Memburuknya gejala sistemik terjadi 3-4 hari setelah pemberhentian obat yang mengganggu.[5] Ada alel dengan risiko genetik yang memprediksikan munculnya DIHS untuk obat dan populasi etnis tertentu.[5] Yang paling penting adalah hipersensitivitas abakavir (antivirus yang digunakan dalam pengobatan HIV) yang dikaitkan dengan adanya alel HLA-B*5701 pada populasi bangsa Eropa dan Afrika di Amerika Serikat dan Australia.[5]
AGEP sering disebabkan oleh antimikroba, antijamur, atau antimalaria.[4] Diagnosis sering dilakukan dengan uji patch. Pengujian ini harus dilakukan dalam waktu satu bulan setelah resolusi ruam dan hasil uji diinterpretasikan pada titik-titik waktu yang berbeda: 48 jam, 72 jam, dan bahkan kemudian pada 96 jam dan 120 jam dalam rangka meningkatkan sensitivitas.[4]
Referensi
sunting- ^ Manders SM (June 1995). "Serious and life-threatening drug eruptions". Am Fam Physician. 51 (8): 1865–72. PMID 7762478.
- ^ a b c d e Schaffer (2012). Jean L. Bolognia, ed. Dermatology (edisi ke-3rd). [Philadelphia]: Elsevier Saunders. ISBN 978-0723435716.
- ^ a b "Drug-induced skin, nail and hair disorders". Drug Saf. 30 (11): 1011–30. 2007. doi:10.2165/00002018-200730110-00003. PMID 17973540.
- ^ a b c d e f g h i Adverse cutaneous drug eruptions. French, Lars E. Basel, Switzerland: Karger. 2012. ISBN 9783805599702. OCLC 798579099.
- ^ a b c d e f g h Dyer, Jon A. (2015). Cutaneous Drug Eruptions (dalam bahasa Inggris). Springer, London. hlm. 3–12. doi:10.1007/978-1-4471-6729-7_1. ISBN 9781447167280.
- ^ a b c Pharmacogenomics : an introduction and clinical perspective. Bertino, Joseph S. New York: McGraw-Hill. 2013. ISBN 9780071741699. OCLC 793223356.
- ^ Bigby, M. (2001-06-01). "Rates of cutaneous reactions to drugs". Archives of Dermatology. 137 (6): 765–770. ISSN 0003-987X. PMID 11405768.
- ^ Scheinfeld N (August 2003). "Phenytoin in cutaneous medicine: its uses, mechanisms and side effects". Dermatol. Online J. 9 (3): 6. PMID 12952753.
- ^ Cohen PR (2007). "Sweet's syndrome--a comprehensive review of an acute febrile neutrophilic dermatosis". Orphanet J Rare Dis. 2: 34. doi:10.1186/1750-1172-2-34. PMC 1963326 . PMID 17655751.
Pranala luar
sunting| Klasifikasi | |
|---|---|
| Sumber luar |